Антибиотики при хронической обструктивной болезни легких
Хроническая обструктивная болезнь легких (ХОБЛ) является хроническим прогрессирующим заболеванием, сопровождающимся ограничением экспираторного воздушного потока. ХОБЛ включает в себя несколько нозологических форм: хронический обструктивный бронхит (ХОБ), эмфизема легких, поражение малых дыхательных путей. Хронический бронхит (ХБ) обычно определяется клинически, как наличие кашля с продукцией мокроты на протяжении, по крайней мере, 3 месяцев в течение последующих 2 лет.
Обострение ХОБЛ характеризуется нарастанием одышки, усилением кашля, нарастанием числа свистящих хрипов, увеличением продукции мокроты и повышением ее гнойности, появлением заложенности в грудной клетке. Инфекции бронхиального дерева традиционно рассматриваются, как ведущая причина обострения ХОБЛ выявляются в 50–60% случаев. Кроме того, примерно в половине всех случаев причинами обострения заболевания могут выступать неинфекционные факторы (табл. 1).

Факторы риска при ХБ
У больных с тяжелым течением ХОБЛ, далеко зашедшими структурными изменениями дыхательных путей и паренхимы легких обострение основного заболевания приводит к развитию острой дыхательной недостаточности (ОДН). У таких больных потребность в проведении искусственной вентиляции легких (ИВЛ) достигает 20–60%, а госпитальная летальность достигает 10–30%.
По данным проспективного исследования, проведенного N. Anthonisen и соавт., важнейшими факторами 3-х летней выживаемости больных ХОБЛ явились возраст больных и выраженность бронхиальной обструкции. Наличие сопутствующих сердечно-сосудистых заболеваний и более 4 обострений в предшествующий год являются фактором риска повторных госпитализаций. Тяжелая дыхательная недостаточность также связана с неэффективностью антибиотикотерапии.
Бактериальная инфекция играет ведущую роль при обострении ХОБЛ. Бактерии выявляются у 50-60% больных с обострением ХОБЛ. Наибольшее значение имеют нетипируемые штаммы Haemophilus influenzae, Moraxella (Branchamella) catarrhalis и Streptococcus pneumoniae.
Роль S.pneumoniae и Н. influenzae у больных с обострением ХОБЛ впервые была продемонстрирована более 40 лет назад. В 54,2% случаев при наличии слизистой мокроты и в 90% при наличии гнойной мокроты выделяются патогенные микрооганизмы, причем в 90% всех положительных культур присутствовали Н. influenzae и S.pneumoniae. Более поздние микробиологические исследования мокроты у больных с обострением ХОБЛ подтвердили, что данные патогены встречаются в среднем у 60% пациентов (табл. 2).
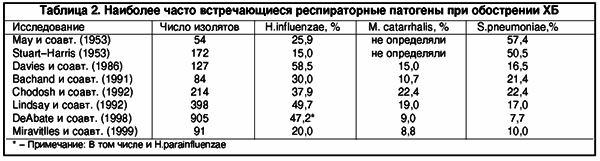
В последнее десятилетие было показано, что относительно высокий удельный вес среди патогенов, вызывающих обострение ХБ, имеет микроорганизм, близкий к H.influenzae - Haemophilus parainfluenzae. Им обусловлено до 30% случаев тяжелых обострении ХБ.
Значение другого, не менее актуального при ХОБЛ возбудителя, Moraxella catarrhalis установлено относительно недавно. Анализ литературных данных показал, что у 54,6% всех больных с инфекцией, вызванной М. catarrhalis, был установлен диагноз ХОБЛ.
Особого внимания заслуживает роль грамотрицательных микроорганизмов и, главным образом, Pseudo- monas aeruginosa. Возбудители чаще встречаются на поздних стадиях заболевания. В исследовании М. Miravitlles и соавт. P.aeruginosa была выявлена у 15% госпитализированных больных с обострением ХОБЛ. Фактором, имеющим достоверную связь с инфекцией синегнойной палочкой явился показатель ОФВ1 менее 50%.
“Атипичные” микроорганизмы также играют роль в развитии обострения ХОБЛ, хотя, по-видимому, их значение невелико. В одном из исследований четырехкратное увеличение титра антител к Mycoplasma pneumoniae у больных с обострением ХОБЛ определялось в 6–8,7% случаев.
Chlamydophila (прежнее название Chlamydia) pneumoniae играет несколько большую роль в развитии обострения ХОБЛ. Признаки активной инфекции отмечаются у 7% больных. Высокий уровень инфекции С.pneumoniae был обнаружен в недавно проведенном исследовании в Турции: у 11 из 49 пациентов (22%). В этом исследовании C.pneumoniae явилась единственной причиной инфекции у 9 больных и в 2 случаях данный патоген сочетался с S.pneumoniae и M.catarrhalis.
Вирусная инфекция может быть причиной до 30% обострении ХОБЛ, причем наибольшее значение имеют вирусы гриппа А и В, а также риновирусы. Вероятнее всего, различие в вирусологической картине, полученной в разных исследованиях, связаны с эпидемиологическими вариациями респираторных вирусных инфекций.
Роль инфекционного фактора при ХОБЛ
Существует большое количество доказательств роли бактериальной инфекции в патогенезе бронхоэктатической болезни. При этом заболевании бактериальная инфекция носит хронический характер и может вызывать обострения, являясь ведущим фактором прогрессирования болезни.
Размножение и распространение бактерий в слизистой бронхов стимулирует развитие воспалительного ответа организма. При этом стенка бронха инфильтрируется активированными нейтрофилами. Продукция ими протеаз и активных продуктов кислорода превышает потенциал факторов защиты макроорганизма. Данные факторы агрессии вызывают повреждение эпителия и стимулируют слизеобразование. В результате нарушается мукоцилиарный клиренс, инфицирование продолжается, воспалительный ответ становится хроническим.
Нейтрофильная эластаза индуцирует продукцию эпителиальными клетками мощного хемоатрактанта – интерлейкина-8 (ИЛ-8), способствуя еще большему притоку в слизистую нейтрофилов. Кроме того, разрушение антител, компонетов и рецепторов комплемента нарушает процесс фагоцитоза. Таким образом, самопродолжающийся цикл событий развивается, вызывая повреждение структурных протеинов легких и респираторного эпителия.
Значение инфекционного фактора в течении и прогнозе ХОБЛ подтверждено в ряде исследований. Показана связь летальных исходов у больных с ХОБЛ с основным заболеванием и его осложнениями. Острые респираторные инфекции и нозокомиальные пневмонии явились наиболее частой причиной летального исхода у пациентов с ХОБЛ (около 20%).
Клинические данные о связи инфекционных обострений с прогрессированием ХОБЛ довольно противоречивы. Из проанализированных четырёх проспективных исследований, только в одном, наиболее качественно спланированном, продемонстировано её наличие.
Какое значение имеют антибиотики при обострении ХОБЛ?
Несмотря на то, что подавляющее число больных с обострением хронического бронхита получают терапию антибиотиками, значение антимикробных препаратов при данной патологии довольно противоречиво. Основная причина в том, что в течение обострения ХБ у пациента возможно наступление спонтанной ремиссии.
Одним из наиболее известных исследований, посвященных роли антибиотиков при обострении ХОБЛ, является работа N. Anthonisen и соавт. В зависимости от наличия трех симптомов обострения пациенты были разделены на 3 клинических типа (табл. 3), а в зависимости от терпевтической тактики - на 2 группы.
В группе антибиотикотерапии, по сравнению с группой плацебо, оказалось большее число пациентов с улучшением клинической картины (68% против 55%) и меньший процент с клиническим ухудшением (10% против 19%). Кроме того, было отмечено более быстрое разрешение симптомов обострения. Преимущества антибиотикотерапии были наиболее значимы у больных с I и II типами обострения (у 80% всех пациентов).

Эффективность антибактериальной терапии при обострениях ХБ показана в метаанализе 9 рандомизированных исследований. Отсутствие преимуществ антибиотикотерапии было выявлено лишь в одном исследовании, в других же продемонстрировано небольшое, но статистически значимое клиническое улучшение. В 6 исследованиях также было показано, что терапия антибиотиками приводит к более быстрому увеличению пиковой скорости выдоха, значимой для больных с ограничением дыхательного резерва.
Наконец, преимущества антибиотикотерапии были подтверждены в рандомизированном, двойном слепом, плацебо-контролируемом исследовании, выполненном в Италии. Клинический успех терапии достоверно чаще наблюдался в группе антибиотикотерапии (амоксициллин/клавуланат): 86,4% против 50,3%.
Почему при обострении ХОБЛ должны назначаться антибиотики?
При использовании антибиотиков возможно достижение немедленных и долгосрочных эффектов. К немедленным относятся: предотвращение госпитализации больных, сокращение дней нетрудоспособности, укорочение длительности симптомов, снижение скорости клинического ухудшения и предотвращение прогрессирования заболевания в стадию паренхиматозной инфекции (пневмонию). Долгосрочные эффекты включают: предотвращение прогрессирования повреждения легких, развития вторичной бактериальной колонизации после вирусной инфекции и удлинение времени между обострениями.
Антибиотики могут уменьшить бактериальную нагрузку в дыхательных путях.
Дыхательные пути у больных ХОБЛ нестерильны, бактерии нередко колонизируют дыхательные пути и в период ремиссии, не вызывая при этом клинической симптоматики. При отсутствии прямых доказательств представляется вероятным, что использование антибиотиков при обострении ХОБЛ позволит снизить бактериальную нагрузку и предотвратить прогрессирование заболевания в фазу паренхиматозной инфекции.
Антибиотики способны предотвратить развитие вторичной бактериальной инфекции.
В обычной клинической практике антибиотики назначаются в 80–89% случаев обострений ХБ. Принимая во внимание, что около 50% всех обострений ХОБЛ не связаны с бактериями, рутинное использование антибиотиков может казаться необоснованным. Однако вирусные инфекции, нарушая защитный барьер слизистых, могут способствовать колонизации или инфекции бактериальными патогенами, поэтому назначение антибиотиков теоретически может предотвратить развитие этих событий.
Антибиотики могут “разорвать” порочный круг инфекции и уменьшить повреждение легких.
Как обсуждалось выше, у больных с хронической бактериальной колонизацией бронхов и рецидивирующими инфекциями отмечается постоянная секреция бактериальных экзопродуктов, на которую макроорганизм отвечает воспалительной реакцией с прогрессирующим ухудшением функции бронхиального эпителия. Теоретически использование антибиотиков может привести к элиминации бактерий и таким образом прервать воспалительный процесс.
Классификация больных ХОБЛ и выбор антибиотикотерапии
В подавляющем большинстве случаев антибиотикотерапия при обострении ХОБЛ назначается на эмпирической основе. Культуральный анализ мокроты в обычной практике выполняется не чаще, чем в 10% случаев, в основном у наиболее тяжёлых больных. В исследованиях последних лет показано, что эмпирическая антибиотикотерапия неэффективна в 26% случаев у амбулаторных больных, и в 27% – у госпитализированных. Несомненно, что неудача терапии приводит к повышению экономических затрат на лечение и, кроме того, к ухудшению функционального резерва лёгких.
С учётом факторов риска, возраста, функциональных особенностей больных был предложен ряд классификационных схем, предназначенных для выбора эмпирической антибактериальной химиотерапии. Классификация позволяет с наибольшей вероятностью предположить этиологический фактор и снизить вероятность неэффективности терапии. Наиболее полно отвечает этим требованиям классификация, предложеная в 1997 году международной группой специалистов по лёгочным и инфекционным заболеваниям (табл. 4).
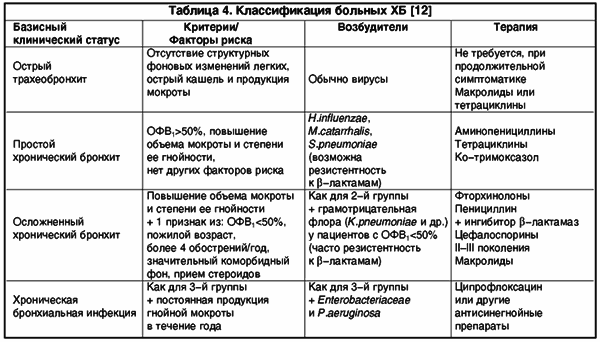
Пациенты с клинической симптоматикой бронхита подразделяются на группы:
I группа – острый трахеобронхит. Характерны симптомы остро возникшего кашля с продукцией мокроты и отсутствие легочного анамнеза. Основными возбудителями являются вирусы. Антибактериальная терапия не рекомендована.
II группа – простой хронический бронхит. Тип обострения определяется как 1 или 2 согласно классификации N. Antonisen. Функция лёгких обычно сохранена, отсутствуют факторы риска неэффективности терапии. Для данной группы характерны возраст менее 65 лет, ОФВ1 >50% от должного, <4 обострений в год.
Основными возбудителями бактериальных обострений являются H.influenzae, M.catarrhalis и S.pneumoniae. Для лечения рекомендуются аминопенициллины (амоксициллин, ампициллин) и макролиды (эритромицинн, кларитромицин, азитромицин), а в случаях отсутствия эффекта могут быть использованы фторхинолоны (левофлоксацин, ципрофлоксацин, офлоксацин). Нередкой причиной обострений в этой группе является вирусная инфекция.
III группа – осложненный хронический бронхит. Во время обострения симптомы (усиление кашля, увеличения количества мокроты и гнойный характер мокроты) более выражены, чем у пациентов II группы. Характерны более существенные функциональные нарушения (ОФВ1 <50% от должного). Возраст данных больных, как правило, >65 лет, они чаще имеют сопутствующие хронические заболевания (застойная сердечная недостаточность, сахарный диабет, хроническая почечная недостаточность, цирроз печени, нарушение питания), или постоянно принимают глюкокортикостероиды.
Течение бронхита характеризуется, как минимум, четырьмя обострениями в год. Этиологическим фактором обострений, помимо типичных возбудителей, являются грамотрицательные микроорганизмы (Klebsiella pneumoniae). Для химиотерапии обострения рекомендованы фторхинолоны (левофлоксацин, ципрофлоксацин, офлоксацин), амоксициллин/ клавуланат и цефалоспорины (цефуроксим), которые рассматриваются, как препараты первой линии терапии.
IV группа – хроническая бронхиальная инфекция. Характерны те же признаки, что и в III группе, а также постоянная продукция гнойной мокроты и значительный полиморбидный фон. При компьютерной томографии высокого разрешения часто выявляют цилиндрические бронхоэктазы. Основные возбудители обострений те же, что и в III группе, с увеличением доли P.aeruginosa. Выделение P.aeruginosa у данных больных подтверждает “перекрест” между ХОБЛ и бронхоэктазией. Препаратами выбора являются антисинегнойные фторхинолоны (ципрофлоксацин).
Стратегия антибактериальной терапии при обострении ХОБЛ
Поскольку не каждое обострение ХОБЛ имеет бактериальную природу, назначение антибиотиков не всегда оправдано. Антибактериальная химиотерапия показана при наличии не менее 2-3 критериев N. Anthonisen. С другой стороны, антибиотики должны применяться у всех пациентов с ХОБЛ при наличии ОДН. Не существует ни одного идеального препарата, который действовал бы на весь спектр потенциальных возбудителей.
Ампициллин и амоксициллин наиболее широко используются при эмпирической терапии обострений ХОБЛ легкой и средней тяжести. Препараты не являются идеальным решением в регионах с широким распространением штаммов, продуцирующих b-лактамазы, а также при тяжелых обострениях, когда велика вероятность инфекции, обусловленной P.aeruginosa.
Применение высоких доз ампициллина или амоксициллина, защищённых ингибиторами b-лактамаз повышает активность аминопенициллинов против H.influenzae и M.catarrhalis. По эффективности данные препараты превосходят цефалоспорины и сравнимы с ципрофлоксацином.
При обострении ХОБЛ доказана высокая эффективность фторхинолонов. Это объясняется их активностью против H.influenzae и M.catarrhalis, высокой степенью проникновения в слизистую дыхательных путей и секрет бронхов, позволяющей достичь концентраций, эффективных против S.pneumoniae. Нарастающая резистентность респираторных патогенов к стандартным антибиотикам (b-лактамам, макролидам, тетрациклинам, котримоксазолу) и широкий спектр активности выводят новые фторхинолоны (левофлоксацин, гемифлоксацин, гатифлоксацин, моксифлоксацин) в ряд препаратов выбора при тяжелых обострениях ХОБЛ.
Низкая активность против H.influenzae ограничивает использование эритромицина для терапии обострений ХОБЛ. Однако “новые” макролиды (азитромицин, кларитромицин), обладающие высокой активностью против гемофильной палочки, длительным периодом полувыведения, хорошо проникающие в слизистую оболочку и секрет дыхательных путей заслуживают внимания, как эффективные и безопасные препараты для лечения обострений ХОБЛ.
Несмотря на субоптимальную легочную фармакокинетику, некоторые цефалоспорины, такие как цефуроксим аксетил, демонстрируют высокий уровень клинической эффективности при инфекциях, обусловленных S.pneumoniae, H.influenzae и M.catarrhalis. Этот факт, а также хорошая переносимость цефалоспоринов позволяют рассматривать пероральные препараты II–III поколения (цефуроксим аксетил, цефаклор, цефподоксим проксетил), как антибиотики для эмпирической терапии обострений ХОБЛ.
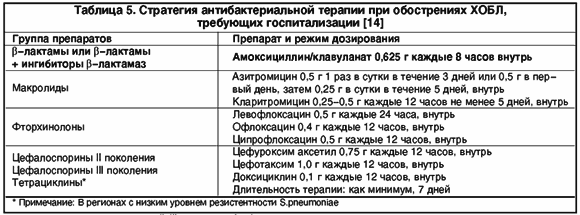
Антибиотики других групп, которые могут быть использованы для эмпирической терапии обострений ХОБЛ, приведены в табл. 5.
В большинстве случаев при обострении ХОБЛ (даже в условиях стационара) антибактериальные препараты могут быть назначены перорально. Однако данный подход требует высокой исполнительности пациента, а также сохранной функции желудочно-кишечного тракта. У больных же, находящихся на ИВЛ, препараты вводятся только парентерально.
Длительность антибиотикотерапии у стационарных больных недостаточно четко определена. На сегодняшний день практически нет работ, доказавших, что более короткие курсы антибиотикотерапии (за исключением азитромицина) способны эффективно снижать “бактериальную нагрузку” бронхиального дерева и приводить к клиническому улучшению. Поэтому длительность терапии обострений ХОБЛ должна быть не менее 7 дней.
Бактериальные патогены выявляются у 50–60% пациентов с обострением ХОБЛ, причем это главным образом Haemophilus influenzae, Moraxella catarrhalis и Streptococcus pneumoniae. Бактериальная инфекция чаще всего носит хронический характер и может вызывать обострения. Она же является ведущим фактором, определяющим прогрессирование болезни.
Принимая во внимание эти данные, можно сделать вывод, что существуют доказанные предпосылки для использования антибиотиков при обострении ХОБЛ. Подход, предложенный N. Anthonisen, отличается простотой применения и, кроме того, подтвержден клиническими данными: антибиотики должны использоваться при наличии, как минимум, 2 кардинальных симптомов обострения ХОБЛ. При этом возможно достижение немедленных и долгосрочных положительных эффектов.
К первым относятся: предотвращение госпитализации больных, сокращение числа дней нетрудоспособности, укорочение длительности симптомов, снижение скорости клинического ухудшения, и предотвращение прогрессирования заболевания в стадию паренхиматозной инфекции. Ко вторым - прогрессирования повреждения легких, предотвращение развития вторичной бактериальной колонизации после вирусной инфекции и удлинение времени между обострениями.
На основании классификации больных ХОБЛ, предложенной международной группой специалистов по лёгочным и инфекционным заболеваниям, можно предположить причинный инфекционный фактор и значительно снизить вероятность неэффективности терапии.
